BAB I
PENDAHULUAN
Penyakit Demam
Berdarah Dengue (DBD) merupakan salah satu masalah kesehatan masyarakat di
Indonesia yang jumlah penderitanya semakin meningkat dan penyebarannya semakin
luas, pada umumnya menyerang pada usia anak-anak kurang dari 15 tahun dan juga
bisa menyerang pada orang dewasa. Demam berdarah dengue adalah infeksi yang
disebabkan oleh virus dengue. Dengue adalah virus penyakit yang ditularkan dari
nyamuk Aedes aegypti (Sukandar,
dkk. 2013).
Demam berdarah dengue disebabkan
oleh virus dengue (DEN) yang termasuk dalam group B arthropod borne virus
(arboviruses) dan sekarang dikenal sebagai genus flavivirus, famili
Flaviviradae, yang mempunyai 4 jenis serotipe yaitu DEN-1, DEN-2, DEN-3, dan
DEN-4. Infeksi dengan salah satu serotipe akan menimbulkan antibodi seumur
hidup terhadap serotipe yang bersangkutan tetapi tidak ada perlindungan
terhadap serotipe yang lain.Tingkat keparahan infeksi dengue ditentukan oleh
derajat infeksi dimana yang paling parah diantaranya adalah DEN-3 (Soedarmo,
dkk. 2008).
Pada dasarnya pengobatan DBD
bersifat suportif, yaitu mengatasi kehilangan cairan plasma sebagai akibat
peningkatan permeabilitas kapiler dan sebagai akibat perdarahan (Pudjiadi, dkk.
2009)
Demam tifoid adalah suatu
penyakit sistemik bersifat akut yang disebabkan oleh Salmonella typhi. Penyakit
ini ditandai dengan panas berkepanjangan, ditopang dengan bakteremia tanpa
keterlibatan struktur endotelial atau endokardial dan invasi bakteri sekaligus
multiplikasi ke dalam sel fagosit mononuklear dari hati, limfa, kelenjar limfe
usus dan Peyer’s patch (Sukandar, dkk. 2008).
Demam tifoid
masih merupakan masalah kesehatan yang penting diberbagai negara berkembang.
Besarnya angka pasti kasus demam tifoid di dunia ini sangat sukar ditentukan,
sebab penyakit ini dikenal mempunyai gejala dengan spektrum klinisnya sangat
luas. Diperkirakan angka kejadian dari 150/100.000/ tahun di Amerika Selatan
dan 900/100.000/tahun di Asia. Umur penderita yang terkena di Indonesia
dilaporkan antara 3-19 tahun mencapai 91% kasus. Angka yang kurang lebih sama
juga di laporkan dari Amerika Selatan (Tjay. 2007).
Salmonella typhi
sama dengan Salmonela yang lain adalah bakteri gram negatif, mempunyai flagela,
tidak berkapsul, tidak membentuk spora, fakultatif anaerob. Mempunyai antigen
somatik (O) yang terdiri dari polisakarida. Mempunyai makromolekular
lipopolisakarida kompleks yang membentuk lapis luar dari dinding sel dan
dinamakan endotoksin. Salmonella typhi juga dapat memperoleh plasmid faktor-R
yang berkaitan dengan resistensi terhadap multipel antibiotik (Tjay.
2007).
Sebagian besar
demam tifoid dapat diobati di rumah dengan tirah baring, isolasi yang memadai,
pemenuhan kebutuhan cairan, nutrisi serta pemberian antibiotik. Sedangkan untuk
kasus berat harus dirawat di rumah sakitagar pemenuhan cairan, elektrolit serta
nutrisi disamping observasi kemungkinan timbul penyulit dapat dilakukan dengan
seksama (Menkes RI. 2006).
Berdasarkan
penyebaran kasus dan tingkat keparahan penyakit diatas, kami tertarik untuk
menulis makalah tentang “Demam Berdarah Dengue dan Demam Tifoid”.
BAB II
TINJAUAN
PUSTAKA
2.1
Demam Berdarah
2.1.1
Definisi
Demam Berdarah
Dengue (DBD) adalah infeksi yang disebabkan oleh virus dengue. Dengue adalah
virus penyakit yang ditularkan dari nyamuk Aedes Spp, nyamuk yang paling cepat
berkembang di dunia. Ini telah menyebabkan hampoir 390 juta orang terinfeksi
setiap tahunnya. Beberapa jenis nyamuk menularkan atau menyebarkan virus dengue
( Indrayani. 2018).
2.1.2
Epidemiologi
Istilah
haemorrhagic fever di Asia Tenggara pertama kali digunakan di Filipina pada
tahun 1953. Pada tahun 1958 meletus epidemi penyakit serupa di Bangkok. Setelah
1958 penyakit ini dilaporkan berjangkit dalam bentuk epidemi dibeberapa negara
lain di Asia Tenggara, diantaranya Hanoi (1958), Malayasia (1962-1964), Saigon
(1965) yang disebabkan virus dengan tipe 2, dan Calcutta (1963) dengan virus
dengue tipe-2 dan chikungu berhasil diisolasi dari beberapa kasus. Di Indonesia
DBD berturut-turut dilaporkan di Bandung (1972), Yogyakarta (1972). Epidemi
pertama diluar Jawa dilaporkan pada tahun 1972 di Sumatera Barat dan Lampung,
disusul oleh Riau, Sulawesi Utara, dan Bali (1973). Pada tahun 1974 epidemi
dilaporkan di Kalimatan Selatan dan Nusa Tenggara Barat. Pada 1993 DBD telah
menyebar ke seluruh provinsi di Indonesia. Pada saat ini DBD sudah endemis di
banyak kota-kota besar, bahkan sejak tahun 1975 penyakit ini telah berjangkit
di daerah pedesaan. Berdasarkan jumlah kasus DBD, Indonesia menempati urutan
kedua setelah Thailand. Sejak 1968 angka kesakitan rata-rata DBD di Indonesia
terus meningkat dari 0,05 (1968) menjadi 8,14 (1973), 8,65 (1983), dan mencapai
angka tertinggi pada tahun 1998 yaitu 35,19 per 100.000 penduduk dengan jumlah
penderita sebanyak 72.133 orang. Pada saat ini DBD telah menyebar luas di
kawasan Asia Tenggara, Pasifik Barat, dan daerah Karibia ( Soedarmo, dkk.
2008).
2.1.3
Etiologi
Virus dengue
termasuk group B arthropod borne virus (arboviruses) dan sekarang dikenal
sebagai genus flavivirus, famili Flaviviradae, yang mempunyai 4 jenis serotipe
yaitu den-1, den-2, den-3, dan den-4. Infeksi dengan salah satu serotipe akan
menimbulkan antibodi seumur hidup terhadap serotipe yang bersangkutan tetapi
tidak ada perlindungan terhadap serotipe yang lain. Seseorang yang tinggal di
daerah endemis dengue dapat terinfeksi dengan 3 atau bahkan 4 serotipe selama
hidupnya. Kempat jenis serotipe virus dengue dapat dilakukan sejak tahun 1975
di beberapa rumah sakit menunjukkan bahwa keempat serotipe ditemukan dan
bersirkulasi sepanjang tahun. Serotipe den-3 merupakan serotipe yang dominan
dan banyak berhubungan dengan kasus berat ( Soedarmo, dkk. 2008).
2.1.4
Patofisiologi
a.
Volume Plasma
Fenomena patofisiologi
utama yang menentukan derajat penyakit dan membedakan antara DD dengan DBd
ialah peningkatan permeabilitas dinding pembuluh darah, penurunan volume
plasma, terjadinya hipotensi, tromobositopenia, serta diathesis hemoragik.
Penyelidikan volume plasma pada kasus DBD dengan menggunakan 131 lodine labeled human albumin sebagaiindikator membuktikan bahwa plasma
merembes selama perjalanan penakit mulai dari permulaan masa demam dan mencapai
puncaknya pada masa syok. Pada kasus berat, syok terjadi secara akut, nilai
hematokrit meningkat bersamaan dengan menghilangnya plasma melalui endotel
dinding pembuluh darah.Meningginya nilai hematokrit pada kasus syok menimbulkan
dugaan bahwa syok terjadi sebagai akibat kebocoran plasma ke daerah ekstra
vascular (ruang interstisial dan rongga serosa) melalui kapiler yang rusak. Bukti yang mendukung
dugaan ini ialah meningkatnya berat badan, ditemukannya cairan yang tertimbun
dalam rongga serosa yaitu rongga peritoneum, pleura, dan terdapatnya edema ( Soedarmo,
dkk. 2008).
Pada sebagian besar kasus, plasma yang menghilang dapat diganti
secara efektif dengan memberikan plasma atau ekspander plasma.Pada masa dini
dapat diberikan cairan yang mengandung elektrolit.Syok terjadi secara akut dan
perbaikan klinis terjadi secara cepat dan drastic.Sedangkan pada otopsi tidak
ditemukan kerusakan dinding pembuluh darah yang bersifat dekstruktif atau
akibat radang, sehingga menimbulkan dugaan bahwa perubahan fungsional dinding
pembuluh darah agaknya disebabkan oleh mediator farmakologis yang bekerja
secara cepat.Gambaran mikroskop electron biopsy kulit pasien DBD pada masa akut
memperlihatkan kerusakan sel endotel vascular yang mirip dengan luka akibat
anoksia atau luka bakar.Gambaran itu juga mirip dengan binatang yang diberi
histamine atau serotonin atau dibuat keadaan trombositopenia ( Soedarmo, dkk.
2008).
b.
Trombositopenia
Trombositopenia merupakan
kelainan hematologis yang ditemukan pada sebagian besar kasus DBD.Nilai
trombosit mulai menurun pada masa demam dan mencapai nilai terendah pada masa
syok.Jumlah trombosit secara cepat meningkat pada masa konvalesens dan nilai
normal biasanya tercapai 7-10 hari sejak permulaan sakit.Trombositopenia yang
dihubungkan dengan meningkatnya megakariosit muda dalam sumsum tulang dan
pendeknya masa hidup trombosit diduga akibat meningkatnya destruksi trombosit.
Dugaan mekanisme lain trombositopenia ialah depresi fungsi megakariosit.
Penyelidikan dengan radioisotope membuktikan bahwa penghancuran trombosit
terjadi dalam sistem retikuloendotel, limpa, dan hati.Penyebab peningkatan
destruksi trombosit tidak diketahui, namun beberapa factor dapat menjadi
penyebab yaitu virus dengue, komponen aktif sistem atau secara terpisah. Lebih
lanjut fungsi trombosit pada DBD terbukti menurun mungkin disebabkan proses
imunologis terbukti ditemui kompleks imun dalam peredaran darah.
Trombositopenia dan gangguan fungsi trombosit dianggap sebagai penyebab utama
terjadinyaa perdarahan pada DBD ( Soedarmo, dkk.
2008).
c.
Sistem Koagulasi dan
Fibrinolisis
Kelainan sistem koagulasi
juga berperan dalam perdarahan DBD.Masa perdarahan memanjang, masa pembekuan
normal, masa tromboplastin parsial yang teraktivasi memanjang. Beberapa factor
pembekuan menurun, termasuk factor II, V, VII, VIII, X, dan fibrinogen. Pada
kasus DBD berat terjadi peningkatan fibrinogen
degradation products (FDP).Penelitian lebih lanjut factor koagulasi
membuktikan adanya penurunan aktifitas antitrombin III. Disamping itu juga
dibuktikan bahwa menurunnya aktifitas factor VII, menimbulkan dugaan bahwa
menurunnya kadar fibrinogen dan factor VIII. Hal ini diakibatkan oleh konsumsi
sistem koagulasi, tetapi juga oleh konsumsi sistem fibrinolisi.Kelainan
fibrinolisis pada DBD dibuktikan dengan penurunan aktifitas ά-2 plasmin
inhibitor dan penurunan aktifitas plasminogen ( Soedarmo, dkk. 2008).
Seluruh penelitian diatas
membuktikan bahwa (1) pada DBD stadium akut telah terjadi proses koagulasi dan
fibrinolisis, (2) Disseminated
intravascular coagulation (DIC) secara potensial dapat terjadi juga pada
DBD tanpa syok. Pada masa dini DBD, peran DIC tidak menonjol dibandingkan
dengan perubahan plasma tetapi apabila penyakit memburuk sehingga terjadi syok
dan asidosis maka syok akan memperberat DIC sehingga perannya akan mencolok.
Syok dan DIC akan saling mempengaruhi sehingga penyakit akan memasuki syok
irreversible disertai perdarahan hebat, terlibatnya organ-organ vital yang
biasanya diakhiri dengan kematian, (3) Pendarahan kulit pada umumnya disebabkan
oleh factor kapiler, gangguan fungsi trombosit dan trombositopenia; sedangkan
perdarahan masif ialah akibat kelainan mekanisme yang lebih kompleks seperti
trombositopenia, gangguan factor pembekuan, dan kemungkinan besar oleh factor
DIC, terutama pada kasus syok lama yang tidak dapat diatasi disertai komplikasi
asidosis metabolik, (4) Antitrombin III yang merupakan kofaktor heparin. Pada
kasus dengan kekurangan antitrombin III, respons pemberian heparin akan
berkurang ( Soedarmo, dkk. 2008).
d.
Sistem Komplemen
Penelitiansistem komplemen
pada DBD memperlihatkan penurunan kadar C3, C3 proaktivator, C4, dan C5, baik
pada kasus yang disertai syok maupun tidak. Terdapat hubunganpositif antara
kadar serum komplemen dengan derajat penyakit. Penurunan ini menimbulkan
perkiraan bahwa pada dengue, aktivasi komplemen terjadi baik melalui jalur
klasik maupun jalur alternative. Hasil penelitian radioisotope mendukung
pendapat bahwa penurunan kadar serum komplemen disebabkan oleh aktivasi sistem
komplemen dan bukan oleh karena produksi yang menurun atau ekstrapolasi
komplemen. Aktivasi ini menghasilkan anafilaktoksin C3a dan C5a
yang mempunyai kemampuan menstimulasi sel mast untuk melepaskan histamine dan
merupakan mediator kuat untuk menimbulkan peningkatan permeabilitas kapiler,
pengurangan volume plasma, dan syok hipovolemik.Komplemen juga bereaksi dengan
epitop virus pada sel endotel, permukaan trombosit dan limfosit T, yang
mengakibatkan waktu paruh trombosit memendek, kebocoran plasma, syok dan
perdarahan.Disamping itu komplemen juga merangsang monosit untuk memproduksi
sitokin seperti tumor necrosis factor (TNF),
interferon gamma, interleukin (IL-2 dan IL-1) 3.
Bukti-bukti yang mendukung
peran sistem komplemen pada penderita DBD ialah (1) ditemukannya kadar
histamine yang meningkat dalam urin 24jam, (2) adanya kompleks imun yang
bersirkulasi (circulating immune complex),
baik pada DBD derajat ringan maupun berat, (3) adanya korelasi antara kadar
kuantitatif kompleks imun dengan derajat berat penyakit ( Soedarmo, dkk.
2008).
e.
Respons Leukosit
Pada perjalanan penyakit
DBD, sejak demam hari ketiga terlihat peningkatan limfosit atopic yang
berlangsung sampai hari kedelapan. Suvatte dan Longsaman menyebutnya sebagai transformed lymphocytes. Dilaporkan juga
bahwa pada sediaan hapus buffy coat kasus
DBD dijumpai transformed lymphocytes dalam
persentase yang tinggi (20-50%). Hal ini khas untuk DBD oleh karena proporsinya
sangat berbeda dengan infeksi virus lain (0-10%).Penelitian yang lebih mendalam
dilakukan oleh Sutaryo yang menyebutnya sebagai limfosit plasma biru
(LPB).Pemeriksaan LPB secara seri dari preparat hapus darah tepi memperlihatkan
bahwa LPB pada infeksi dengue mencapai puncak pada hari demam
keenam.Selanjutnya dibuktikan pula bahwa diantara hari keempat sampai kedelapan
demam terdapat perbedaan bermakna proporsi LPB pada DBD dengan demam
dengue.Namun, antara hari kedua sampai dengan harri kesembilan demam, tidak
terdapat perbedaan bermakna proporsi LPB pada DBD syok dan tanpa
syok.Berdasarkan uji diagnostik maka dipilih titik potong (cut off point) LPB 4%.Nilai titik potong itu secara praktis mampu
membantu diagnosis dini infeksi dengue dan sejak hari ketiga demam dapat
dipergunakan untuk membedakan infeksi dengue dan non-dengue.Dari penelitian
imunologi disimpulkan bahwa LPB merupakan campuran antara limfosit-B dan
limfosit-T.definisi LPB ialah limfosit dengan sitoplasma biru tua, pada umumnya
mempunyai ukuran lebih besar atau sama dengan daerah perinuklear yang jernih.
Inti terletak pada salah satu tepi sel berbentuk bulat oval atau berbentuk
ginjal.Kromosom inti kasar dan kadang-kadang didalam ini terdapat nucleoli.Pada
sitoplasma tidak ada granula azurofilik.Daerah yang berdekatan dengan eritrosit
tidak melekuk dan tidak bertambah biru ( Soedarmo, dkk.
2008).
2.1.5
Patogenesis
Mekanisme
sebenarnya tentang patofisiologi, hemodinamika, dan biokimiawi DBD belum
diketahui secara pasti karena kesukaran mendapatkan model binatang percobaan
yang dapat dipergunakan untuk menunjukkan gejala klinis DBD seperti pada
manusia. Hingga kini sebagian besar sarjana masih menganut the secondary
heterologus infection hypothesis atau the sequential infection yang menyatakan
bahwa DBD dapat terjadi apabila seseorang setelah terinfeksi virus dengue
pertama kali mendapatkan infeksi kedua dengan virus dengue serotipe lain dalam
jarak waktu 6 bulan- 5 tahun ( Soedarmo, dkk. 2008).
a.
Hipotesis Peningkatan
Imunologis
Antibody yang terbentuk
pada infeksi dengue terdiri dari IgG yang berfungi menghambat peningkatan
replikasi virus dalam monosit, yaitu enhancing-antibody
dan neutralizing antibody. Pada
saat ini dikenal 2 jenis tipe antibody yaitu (1) Kelompok monoclonal reaktif
yang tidak mempunyai sifat menetralisasi tetapi memacu replikasi virus, dan (2)
Antibodi yang dapat menetralisasi tetapi memacu replikasi virus, dan (2)
Antibodi yang dapat menetralisasi secara spesifik tanpa disertai daya memacu
replikasi virus. Perbedaann ini berdasarkan adanya virion determinant specificity ( Soedarmo, dkk.
2008).
2.1.6
Manifestasi Klinis
Demam Berdarah Dengue ditandai oleh 4 manifestasi klinis, yaitu
demm tinggi, perarahan, terutama perdarahan kulit, hepatomegali, dan kegagalan
peredaran darah.Fenomena patofisiologi utama yang menentukan derajat penyakit
dan membedakan DBD dan DD tialah peningkatan permeabilitas dinding pembuluh
darah, menurunnya volume plasma, trombositopenia, dan diastesis hemoragik ( Soedarmo, dkk.
2008).
Pada DBD terdapat perdarahan kulit, uji tourniquet
positif, memar, dan perdarahan pada tempat pengambilan darah vena.Petekia haus
yang tersebar di anggota gerak, muka, aksila seringkali ditemukan pada masa
dini demam.Harus diingat juga bahwa perdarahan dapat terjadi di setiap organ
tubuh.Epitaksis dan perdarahan gusi jarang dijumpai, sedangkan perdarahan
saluran pencernaan hebat lebih jarang lagi dan biasanya timbul setelah renjatan
yang tidak dapat diatsi. Perdarahan lain, seperti pedarahan subkonjungtiva
kadang-kadang ditemukan.pada masa konvalesens seringkali ditemukan eritema pada
telapak tangan/telapak kaki ( Soedarmo, dkk. 2008).
Pada DBD syok, setelah demam berlangsung selama beberapa
hari keadaan umum tiba-tiba memburuk, hal ini biasanya terjadi pada saat atau
setelah demam menurun, yaitu diantara hari sakit ke 3-7.Hal ini dapat
diterangkan dengan hipotesis peningkatan reaksi imunologis.Pada sebagian besar
kasus dtemukan tanda kegagalan peredaran darah, kulit teraba lembab dan dingin,
sianosis sekitar mulut, nadi menjadi cepat dan lembut.Anak tampak lesu,
gelisah, dan secara cepat masuk dalm fase syok.Pasien seringkali mengeluh nyeri
di daerah perut sesaat sebelum syok ( Soedarmo, dkk.
2008).
Disamping kegagalan sirkulasi, syok ditandai oleh nadi lembut,
cepat, kecil sampai tidak dapat teraba.Tekanan nadi menurun menjadi 20mmHg atau
kurang dan tekanan sistolik menurun sampai 80 mmHg atau lebih rendah.Syok harus
segera diobati, apabila terlambat pasien dapat mengalami syok berat, tekanan
darah tidak dapat diukur dan nadi tidak dapat diraba. Tatalaksana syok yang
tidak adekuat akan menimbulkan komplikasi asidosis metabolic, hipoksia,
perdarahan gastrointestinal hebat denga
prognosis buruk. Sebaliknya engan pengobatan yang tepat segra terjadi
masa penyembuhan dengan cepat.Pasien membaik dalam 2-3 hari.Selera makan yang
membaik merupakan petunjuk prognosis baik ( Soedarmo, dkk.
2008).
Pada pemeriksaan laboratorium ditemukan trombositopenia dan
hemokonsentrasi.Jumlah trombosit <100.000 ditemukan anatar hari sakit ke
3-7. Peningkatan kadar hematokrit merupakan bukti adanya kebocoran plasma,
walau dapat terjadi pula pada kasus derajat ringan meskipun tidak sehebat dalam
kedaan syok. Hasil laboratorium lain yang sering ditemukan ialah
hipoproteinemia. Pada beberapa kasus ditemukan asidosis metabolic. Jumlah leukosit bervariasi
antara leucopenia dan leukositosis. Kadang-kadang ditemukan albuminuria
ringan yang bersifat sementara ( Soedarmo, dkk.
2008).
2.1.7
Diagnosis
Patokan diagnosis Demam Berdarah Dengue (DBD) (WHO, 1975)
berdasarkan gejala klinis dan laboratorium ( Soedarmo, dkk. 2008).
·
Klinis : demam tinggi mendadak dan terus-menerus selama
2-7 hari, manifestasi pendarahan minimal uji tourniquet positif dan salah satu
bentuk pendarahan lain, pembesaran hati, syok yang ditandai oleh nadi lemah dan
cepat disertai tekanan nadi menurun (< 20 mmHg), tekanan menurun, disertai
kulit yang teraba dingin dan lembab terutama pada ujung hidung, jari, kaki,
pasien menjadi gelisah, dan timbul sianosis di sekitar mulut.
·
Laboratorium : trombositopenia (<100.000/ul) dan
hemokonsentrasi yang dapat dilihat dari nilai hematokrit >20% dibandingkan
dengan nilai hematokrit pada masa sebelum sakit atau masa konvalesen ( Pudjiadi,
dkk. 2009).
Menurut Pedoman Pelayanan Medis5diagnosis
demam dengue dapat dilakukan sebagai berikut :
a. Ananesis :
-
Demam merupakan tanda utama, terjadi mendadak tinggi,
selama 2-7 hari
-
Disertai lesu, tidak mau makan dan muntah
-
Pada anak besar dapat mengeluh nyeri kepala, nyeri otot,
dan nyeri perut
-
Diare kadang – kadang dapat ditemukan
- Perdarahan yang
paling sering dijumpai adalahperdarahan kulit dan mimisan.
b. Pemeriksaan
fisis :
- Gejala klinis
DBD diawali demam mendadak tinggi, facial flush, muntah, nyeri kepala,
nyeri otot dan sendi, nyeri tenggorokan dengan faring hiperemis, nyeri
dibawah lengkung iga kanan. Gejala penyerta tersebut lebih mencolok pada DD dan
DBD.
- Sedangkan
hepatomegali dan kelainan fungsi hati lebih sering ditemukan pada DBD.
- Perbedaan antara
DD dan DBD adalah pada DBD terjadi peningkatan permeabilitas kapiler sehingga
menyebabkan perembesan plasma, hipofolemia, dan syok.
- Perembesan
plasma menyebabkan ekstravasasi cairan kedalam rongga pleura dan rongga
peritonial selama 24-48 jam.
- Fase kritis hari
ke 3-5 perjalanan penyakit. Pada saat ini suhu turun, yang dapat merupakan awal
penyembuhan pada infeksi ringan namun pada DBD berat merupakan tanda awal syok.
- Perdarahan dapat
berupa petekie, epistaksis, melena, atau hematoria.
c. Tanda – tanda
Syok
- Anak gelisah,
sampai terjadi penurunan kesadaran, sianosis.
- Nafas cepat,
nadi teraba lembut, kadang-kadang tidak teraba.
- Tekanan darah
turun, tekanan nadi <10 mmHg
- Akral dingin,
capilary refill menurun.
- Deuresis menurun
sampai anoria
d. Pemeriksaan
Penunjang
- Darah perifer,
kadar hemoglobin, leukosit, dan hitung jenis, hemokrit, trombosit. Pada asupan
darah perifer juga dapat dinilai limfosit darah biru, peningkatan 15% menunjang
diagnosis DBD.
- Uji serologis,
uji hemaglutinasi inhibisi dilakukan saat fase akut dan fase konvalesens.
- Pemeriksaan
radiologi (urutan pemeriksaan sesuai indikasi klinis):
- Pemeriksaan foto
dada, dilakukan atas indikasi (1) dalam keadaan klinis ragu-ragu namun perlu
diingat bahwa terdapat kelainan radiologis pada perembesan plasma 20-40%, (2)
pemantauan klinis, sebagai pedoman pemberian cairan.
- Kelainan
radiologi dilatasi pembuluh darah baru terutama di daerah hilus kanan,
hemithoraks kanan lebih radioopak dibandingkan kiri, kubah diafragma kanan dari
kiri, dan efusi pluera.
- USG :
efusipluera, ascites, kelainan (penebalan) dinding vesica felea dan vesica
urinaria ( Sukandar, dkk. 2008).
Menurut WHO (1975) derajat penyakit DBD terbagi dalam
4 derajat3
|
Derajat
|
Gejala
|
|
Derajat I
|
Demam disertai gejala tidak khas
dan satu-satunya manifestasi perdarahan adalah uji tourniquet positif.
|
|
Derajat II
|
Derajat I disertai perdarahn
spontan di kulit dan atau perdarahan lain.
|
|
Derajat III
|
Ditemukannya tanda kegagalan
sirkulasi, yaitu nadi cepat dan lemut, tekanan nadi menurun atau hipotensi
disertai kulit dingin, lembab dan pasien menjadi gelisah.
|
|
Derajat IV
|
Syok berat, nadi tidak teraba dan
tekanan darah tidak dapat diukur.
|
2.1.8
Tatalaksana
Pada awal perjalanan
penyakit DBD tanda/ gejalanya tidak spesisifk, oleh karena itu masyarakat
diharapkan untuk waspada jika melihat tanda/ gejala yang mungkin merupakan
gejala awal perjalanan penyakit DBD .tanda/ gejala awal penyakit DBD ialah
demam tinggi mendadak tanpa sebab yang jelas, teus-menerus badan lemah, dan
anak tampak lesu. Pertama-tama ditentukan terlebih dahulu adakah tanda
kedaruratan yaitu tanda syok, muntah terus-menerus, kejang, kesadaran menurun,
muntah darah, berak hitam, maka pasien perlu dirawat (tatalaksana disesuaikan).
Apabila tidak dijumpai tanda kedaruratan, periksa uji tourniquet : apabila uji
tourniquet positif lanjutkan dengan pemeriksaan trombosit, apabila trombosit
<100.000 pasien diawat untuk observasi. Apabila uji tourniquet postif dengan
jumlah trombosit >100.000 atau normal atau uji tourniquet negative, pasien
boleh pulang dengan pesan untuk datang kembali setiap hari sampai suhu
turun.Nilai gejala klinis dan lakukan pemeriksaan Hb, Ht, dan trombosit setiap
kali selama anak masih demam. Bila terjadi penurunan kadar Hb dan atau
peningkatan kadar Ht, segera rawat. Bila klinis menunjukkan tanda-tanda syok
seperti anak menjadi gelisah, ujung kaki/tangan dingin, muntah, lemah,
dianjurkan segera dibawa berobat ke dokter atau ke puskesmas, dan rumah sakit3.
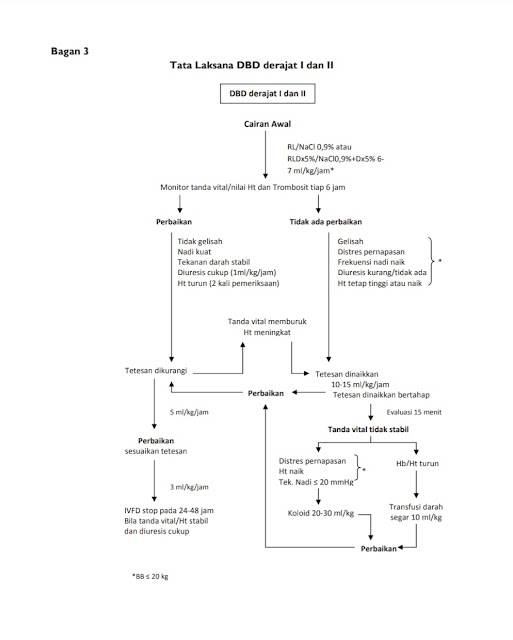
Pasien dengan keluhan
demam 2-7 hari, disertai uji tourniquet positif (DBD deajat I) atau disertai
perdarahan spontan tanpa peningkatan hematokrit (DBD derajat II) dapat dikelola
seperti pada bagan dibawah.Apabila pasien masih dapat minum, berikan minum
banyak 1-2 liter/ hari atau 1 sendok makan setiap 5 menit. Jenis minuman yang
dapat diberikan adalah air putih, the manis, sirup, jus buah, susu atau oralit.
Obat antipiretik diberikan bila suhu >38,5oC.pada anak dengan
riwayat kejang dapat diberikan obat anti konvulsif. Apabila pasien tidak dapat
minum atau muntah terus-menerus, sebaiknya diberikan infuse NaCl 0,9% :
Dekstrosa 5% (1:3) dipasang dengan tetesan rumatan sesuai dengan berat badan.
Disamping itu, perlu dilakukan pemeriksaan Hb, Ht, dan trombosit setaip 6-12
jam.Pada tindak lanjut, perhatikan tanda syok, raba hati setiap hari untuk
mengetahui pmbesarannya oleh karena pembesaran hati yang disertai nyeri tekan
berhubungan dengan perdarahan saluran cernaa. Dieresis diukur tiap 24 jam dan
awasi perdarahan yang terjadi. Kadar Hb, Ht, dan trombosit diperiksa tiap 6-12
jam. Apabila pada tindak lanjut telah terjadi perbaikan klinis dan
laboratories, anak dapat dipulangkan: tetapi bila kadar Ht cenderung naik dan
trombosit menurun, maka infuse cairan ditukar dengan ringer laktat dan tetesan
disesuaikan (Soedarmo, dkk. 2008).
Pada DBD derajat II apabila dijumpai demam tinggi, terus-menerus selama <7hari tanpa sebab yang luas, disertai tanda perdarahan spontan, disertai penurunan jumlah trombosit <100.000 dan peningkatan kadar hematokrit. Pada saat pasien datang, berikan cairan kristaloid ringer laktat/Nacl 0,9% atau dekstrosa 5% dalam ringer laktat/ Nacl 0,9% 6-7 mL/kgBB/jam (Soedarmo, dkk. 2008).
Sindrom syok dengue ialah DBD dengan gejala gelisah, nafas cepat, nadi teraba kecil, lembut atau tak teraba, tekanan nadi menyempit, bibir biru, tangan kaki dingin, dan tidak ada produksi urin (Soedarmo, dkk. 2008).
(1) Segera beri infus
kristaloid 20ml/kgBB secepatnya, dan oksigen 2 liter/menit. Untuk DSS berat
(DBD derjat IV, nadi tidak teraba dan tensi tidak terukur), diberikan ringer
laktat 20mL/kgBB bersama koloid. Observasi tensi dan nadi tidap 15 menit
hematokrit dan trombosit tiap 4-6 jam. Periksa elektrolit dan gula darah.
(2) Apabila dalam waktu 30 menit
syok belum teratasi, tetesan ringer laktat belum dilanjutkan20mL/kgBB, ditambah
plasma atau koloid sebanyak 1—20mL/kgBB, maksimal 30mL/kgBB. Obsevasi keadaan
umum, tekanan darah, keadaan nadi tiap 15 menit, dan periksa hematokrit tiap
4-6 jam. Koreksi asidosis, elektrolit, dan gula darah.
Pemilihan jenis dan volume
cairan yang diperlukan tergantung dari umur dan berat badan pasien, serta
derajat kehilangan plasma sesuai dengan derajat hemokonsentrasi yang terjadi.
Pada anak gemuk, kebutuhan cairan disesuaikan dengan berat badan ideal untuk
anak umur yang sama, kebutuhan cairan rumatan dapat diperhitungkan dari table
berikut3 :
|
Berat Badan (kg)
|
Jumlah Cairan (mL)
|
|
10
|
100 per kg BB
|
|
10-20
|
1000+ 50 x kg (diatas 10kg)
|
|
>20
|
1500+ 50 x kg (diatas 20kg)
|
Pasien harus dirawat dan segera
diobati bila dijumpai tanda-tanda syok yaitu gelisah, letargi/ lemah,
ekstremitas dingin, bibir sianosis, oliguri, dan nadi lemah, tekanan nadi
menyempit (20mmHg atau kurang) atau hipotensi, dan peningkatan mendadak kadar hematokrit
atau kadar hematokrit yang meningkat terus-menerus walaupun telah diberi cairan
intravena.
Kriteria
memulangkan pasien
Pasien dapat dipulangkan
apabila tidak demam selama 24 jam tanpa antipiretik, nafsu makan membaik,
tampak perbaikan secara klinis, hematokrit stabil, tiga hari setelah syok
teratasi, jumlah trombosit >50.000 dan cenderung menigkat, serta tidak
dijumpai distress pernafasan (disebabkan oleh efusi pleura atau asidosis) (Soedarmo, dkk.
2008).
2.2
Demam Tifoid
2.2.1
Definisi
Demam tifoid
adalah suatu penyakit sistemik bersifat akut yang disebabkan oleh Salmonella
typhi. Penyakit ini ditandai dengan panas berkepanjangan, ditopang dengan
bakteremia tanpa keterlibatan struktur endotelial atau endokardial dan invasi
bakteri sekaligus multiplikasi ke dalam sel fagosit mononuklear dari hati,
limfa, kelenjar limfe usus, dan Peyer’s patch (Pudjiadi, dkk. 2009).
2.2.2
Epidemiologi
Demam tifoid
masih merupakan masalah kesehatan yang penting diberbagai negara berkembang.
Besarnya angka pasti kasus demam tifoid di dunia ini sangat sukar ditentukan,
sebab penyakit ini dikenal mempunyai gejala dengan spektrum klinisnya sangat
luas. Diperkirakan angka kejadian dari 150/100.000/ tahun di Amerika Selatan
dan 900/100.000/tahun di Asia. Umur penderita yang terkena di Indonesia
dilaporkan antara 3-19 tahun mencapai 91% kasus. Angka yang kurang lebih sama
juga di laporkan dari Amerika Selatan (Pudjiadi, dkk. 2009).
2.2.3
Etiologi
Salmonella typhi sama dengan
Salmonela yang lain adalah bakteri gram negatif, mempunyai flagela, tidak berkapsul,
tidak membentuk spora, fakultatif anaerob. Mempunyai antigen somatik (O) yang
terdiri dari polisakarida. Mempunyai makromolekular lipopolisakarida kompleks
yang membentuk lapis luar dari dinding sel dan dinamakan endotoksin. Salmonella
typhi juga dapat memperoleh plasmid faktor-R yang berkaitan dengan resistensi
terhadap multipel antibiotik (Pudjiadi, dkk. 2009).
2.2.4
Patogenesis
Patogenesis
demam tifoid melibatkan 4 proses kompleks mengikuti ingesti organisme, yaitu
(1) penempelan dan invasi sel-sel M Peyer’s
patch, (2) bakteri bertahan hidup dan bermultiplikasi di makrofag Peyer’s patch, nodus limfafatikus
mesenterikus, dan organ-organ ekstra intestinal sistem retikuloendotelial, (3)
bakteri bertahan hidup di dalam aliran darah, dan (4) produksi enterotoksin
yang meningkatkan kadar cAMP di dalam kripta usus dan menyebabkan keluarnya
elektrolit dan air ke dalam lumen intestinal (Soedarmo, dkk. 2008).
2.2.5
Manifestasi klinis
Pada anak
periode inkubasi demam tifoid antara 5-40 hari dengan rata-rata antara 10-14
hari. Gejala klinis demam tifoid sangat bervariasi, dari gejala klinis ringan
dan tidak memerlukan perawatan khusus sampai dengan berat sehingga harus
dirawat. Variasi gejala ini disebabkan faktor galur Salmonela, status nutrisi
dan imunologik penderita serta lama sakit dirumahnya (Pudjiadi, dkk. 2009).
Semua pasien
tifoid selalu menderita demam pada awal penyakit. Pada era pemakaian antibiotik
belum seperti pada saat ini, penampilan demam pada kasus demam tifoid mempunyai
istilah khusus yaitu step-ladder
temperature chart yang ditandai
dengan demam timbul insidius, kemudian naik secara bertahap setiap harinya dan
mencapai titik tertinggi pada akhir minggu pertama, setelah itu demam akan
bertahan tinggi dan pada minggu ke empat demam turun perlahan secara lisis,
kecuali apabila terjadi fokus infeksi seperti kolesistitis, abses jaringan
lunak, maka demam akan menetap. Banyak orangtua pasien demam tifoid melaporkan
bahwa demam lebih tinggi saat sore dan malam hari dibandingkan pagi hari. Pada
saat demam sudah tinggi, pada kasus demam tifoid dapat disertai gejala sistem
saraf pusat seperti kesadaran berkabut atau delerium atau obtundasi, atau
penurunan kesadaran mulai apati sampai koma (Pudjiadi, dkk. 2009).
Gejala sistemik lain yang
menyertai timbulnya demam adalah nyeri kepala, malaise, anoreksia, nausea,
mialgia, nyeri perut, dan radang tenggorokkan. Pada kasus berpenampilan klinis
berat, pada saat demam tinggi akan tampak toksik/sakit berat. Bahkan dapat
dijumpai penderita demam tifoid yang datang dengan syok hipofolemik sebagai
akibat masukkan cairan makanan. Gejala gastrointestinal pada kasus demam tifoid
sangat bervariasi. Pasien dapat mengeluh diare, obstipasi, atau obstipasi
kemudian disusul episode diare, pada sebagian pasien lidah tampak kotor dengan
putih ditengah sedang tepi dan ujungnya kemerahan. Banyak dijumpai gejala
meteorismus, berbeda dengan buku bacaan barat, pada anak Indonesia lebih banyak
dijumpai hepatomegali dibandingkan splenomegali (Pudjiadi, dkk. 2009).
Rose spot, suatu
ruam makulopapular yang berwarna merah dengan ukuran 1-5 mm, seringkali
dijumpai pada daerah abdomen, toraks, ektremitas, dan punggung pada orang kulit
putih, tidak pernah dilaporkan ditemukan pada anak Indonesia. Ruam ini muncul
pada hari ke-7 sampai 10 dan bertahan selama 2-3 hari. Bronkitis banyak
dijumpai pada demam tifoid sehingga buku ajar lama bahkan menganggap sebagai
bagian dari demam tifoid. Bradikardi jarang dijumpai pada anak (Pudjiadi, dkk.
2009).
2.2.6
Diagnosis
Uji serologis digunakan
untuk membantu menegakkan diagnosis demam tifoid dengan mendeteksi antibodi
spesifik terhadap komponen antigen Salmonella typhi maupun mendeteksi antigen
itu sendiri.
1.
Uji Widal
Diagnosis
pasti untuk demam tifoid dapat ditegakkan dengan pemeriksaan widal. Dasar
pemeriksaan adalah reaksi aglutinasi yang terjadi bila serum penderita dicampur
dengan suspensi antigen S.Typhi pemeriksaan
yang postif adalah bila terjadi reaksi aglutinasi. Dengan jalan mengencerkan
serum, maka kadar zat anti dapat ditemukan. untuk membuat diagnosis dapat
diperlukan adalah titer zat anti terhadap antigen O. Titer yang bernilai 1 :200
atau lebih menunjukkan kenaikan yang progresif digunakan untuk membuat
diagnosis. Titer tersebut tercapai puncaknya bersamaan dengan penyembuhan
penderita. Titer terhadap antigen H tidak diperlukan untuk diagnosis, karena
dapat tetap tinggi setelah mendapat imunisasi apabila penderita telah lama
sembuh. Tidak selalu pemeriksaan widal positif walaupun penderita
sungguh-sungguh menderita tipus abdominalis sebaliknya, titer dapat positif
karena keadaan sebagai berikut:
ü Titer O dan H tinggi
karena terdapatnya aglutinin normal, karena infeksi basil Coli patogen dalam
usus.
ü Pada neonatus zat antigen
tersebut diperoleh dari ibunya melalui tali pusat.
ü Terdapat infeksi silang
dengan rickettsia.
Pemeriksaan widal seharunya dilakukan 1-2 minggu
kemudian kenaikan 4 kali, terutama aglutinin O memiliki nilai diagnostik yang
penting untuk demam tifoid. Titer aglutinin O yang positif dpat berbeda >
1/80 sampai 1/320 antar laboratorium tergantung edmemisitas demam tifoid di
masyarakat setempat.
Beberapa
faktor yang mempengaruhi uji Widal, yaitu (Juwono, R., 1996) :
1.
Faktor-faktor yang Berhubungan dengan Penderita
a.
Keadaan umum gizi penderita
Gizi buruk dapat menghambat pembentukan antibodi.
b.
Waktu pemeriksaan selama perjalanan penyakit
Aglutinin baru dijumpai dalam darah setelah penderita
mengalami sakit selama satu minggu dan mencapai puncaknya pada minggu kelima
atau keenam sakit.
c.
Pengobatan dini dengan antibiotik
Pemberian antibiotik dengan obat antimikroba dapat
menghambat pembentukan antibodi.
d.
Penyakit-penyakit tertentu
Pada beberapa penyakit yang menyertai demam tifoid
tidak terjadi pembentukan antibodi, misalnya pada penderita leukemia dan
karsinoma lanjut.
e.
Pemakaian obat imunosupresif atau kortikosteroid dapat
manghambat pembentukan antibodi.
f.
Vaksinasi
Pada orang yang divaksinasi demam tifoid, titer
aglutinin O dan H meningkat. Aglutinin O biasanya menghilang setelah 6 bulan
sampai 1 tahun, sedangkan titer aglutinin H menurun perlahan-lahan selama 1
atau 2 tahun. Oleh karena itu titer aglutinin H pada seseorang yang pernah
divaksinasi kurang mempunyai nilai diagnostik.
g.
Infeksi klinis atau subklinis oleh Salmonella sebelumnya
Keadaan ini dapat menyebabkan uji Widal positif,
walaupun titer aglutininnya rendah. Di daerah endemik demam tifoid dapat
dijumpai aglutinin pada orang-orang yang sehat.
2.
Faktor-faktor Teknis
a.
Aglutinasi silang
Karena beberapa spesies salmonella dapat mengandung
antigen O dan H yang sama, maka reaksi aglutinasi pada satu spesies dapat juga
menimbulkan reaksi aglutinasi pada spesies lain. Oleh karena itu spesies
salmonella penyebab infeksi tidak dapat ditentukan dengan uji Widal.
b. Konsentrasi suspensi
antigen
Konsentrasi suspensi antigen yang digunakan pada uji
Widal akan mempengaruhi hasilnya.
c. Strain salmonella yang digunakan untuk suspensi
antigen
Daya aglutinasi suspensi antigen dari strain
salmonella setempat lebih baik dari pada suspensi antigen dari strain lain.
2.
Tes TUBEX®
Tes TUBEX® merupakan tes aglutinasi kompetitif semi kuantitatif yang
sederhana (hanya 1 langkah tes) dan cepat (kurang lebih 2 menit) dengan
menggunakan partikel berwarna untuk meningkatkan resolusi dan sensitivitas.
Spesifitas ditingkatkan dengan menggunakan antigen O9 yang benar-benar spesifik
yang hanya ditemukan pada Salmonella serogrup D (WHO, 2003)
Interpretasi dari skor Tubex® dimulai dari skor 0-10. Kriteria penilaian
Tubex® yaitu negatif dengan skor kurang dari atau samadengan +2, artinya tidak
mengindikasikan adanya infeksi demam tifoid. Borderline dengan skor +3, artinya
skor belum dapat disimpulkan, perlu dilakukan analisis ulang. Skor +4 dan +5
diinterpretasikan sebagai positif lemah, artinya mengindikasikan adanya infeksi
demam tifoid. Sedangkan skor +6 sampai +10 diinterpretasikan sebagai positif
kuat, artinya menandakan indikasi kuat adanya infeksi demam tifoid (IDL Biotech
AB, 2008)
3.
Metode Enzyme-Linked Immunosorbent Assay
(ELISA)
ELISA digunakan untuk mendeteksi antibodi terhadap berbagai agen infeksi,
termasuk Salmonella typhi. Uji ELISA dipakai untuk melacak antibodi IgG, IgM,
dan IgA terhadap antigen 9 (O9), antibodi IgG terhadap flagella antigen d (Hd),
dan antibodi terhadap antigen Vi S. typhi (Fadeel et al., 2004)
4.
Dot EIA (Dot Enzyme
Immunosorbent Assay)
Uji serologi ini didasarkan pada metode untuk melacak antibodi spesifik
IgM dan IgG terhadap antigen OMP 50 kD Salmonella typhi. Metode ini adalah
metode yang sederhana, cepat, ekonomis, spesifisitasnya 75%, dan
sensitivitasnya 95%, (WHO, 2003).
5.
IgM Dipstick Test
Uji ini didesain untuk uji serologis demam tifoid melalui deteksi
antibodi spesifik IgM S. typhi pada serum dan darah sampel. Uji ini terdiri
dari sebuah dipstik, reagen deteksi liofilisasi non-enzymatic, cairan untuk
membasahi strip uji dari dipstik sebelum diinkubasi dengan serum dan reagen
deteksi, dan tabung reaksi. Komponenkomponen ini stabil hingga 2 tahun jika
disimpan pada temperatur 4- 25oC pada daerah kering dan terlindungi
dari paparan sinar matahari langsung (WHO, 2003).
6.
Hibridisasi Asam Nukleat
Metode lain untuk identifikasi kuman S. typhi yang akurat adalah
mendeteksi DNA (asam nukleat) kuman S. typhi dalam darah dengan teknik
hibridisasi asam nukleat atau amplifikasi DNA dengan cara Polymerase Chain
Reaction (PCR) (Song et al., 1993).
2.2.7
Tatalaksana
Sebagian besar
pasien demam tifoid dapat diobati di rumah dengan tirah baring, isolasi yang
memadai, pemenuhan kebutuhan cairan, nutrisi serta pemberian antibiotik.
Sedangkan untuk kasus berat harus dirawat di rumah sakit agar pemenuhan cairan,
elektrolit serta nutrisi disamping observasi kemungkinan timbul penyulit
dapatdilakukan dengan seksama. Pengobatan antibiotik merupakan pengobatan utama
karena pada dasarnya patogenesis infeksi salmonella typhi berhubungan dengan
keadaan bakteriemia (Pudjiadi, dkk. 2009).
Pilihan
antibiotik berdasarkan uji kerentanan “fluorokuinolon adalah pilihan obat untuk
terapi demam tipoid. Efektif untuk demam tipoid 3-5 hari tanpa komplikasi, tapi
minimal 10 hari masih direkomendasikan. Pada pasien yang terinfeksi S. enteric
serotype typhi, rentan waktu yang dibutuhkan untuk penurunan suhu tubuh yaitu
kurang dari 4 hari. Tetapi, resisten terhadap fluorokinolon dapat meningkat
dibeberapa area, pasien yang resisten terhadap fluorokinolon masih bias
diberikan fluorokinolon tapi dosis maksimal yang digunakan minimal 10-14 hari.
Dosis regimen tertinggi fluorokinolon mempunyai keberhasilan terapi 90-95%.
Generasi ketiga sepalosporin
(seftriaxon,sefixime,sefotaxime dan sefoperazon) dan azitromisin juga efektif
untuk pengobatan tipoid.kloramfenikol,amoksisilin dan sulfametazone juga sesuai
untuk terapi demam tipoid dibeberapa wilayah didunia.meskipun fluoroquinolon
tidak direkomendasikan untuk anak-anak, pedriatik diberikan ciprofloxasin jika
dia resisten terhadap antibiotic lainnya. Pada wanita hamil antibiotic yang
aman adalah betalaktam dan pada beberapa penelitian juga menyarankan penggunaan
fluoroquinolon
Dewasa dan anak-anak dengan demam tipoid memiliki
cirri-ciri yaitu mengigau, pingsan atau koma, dan syok biasanya segera
diberikan dexametason 1 mg/kg setiap 6 jam dalam 24-48 jam. (Dipiro 2009, hal
1866)
Kloramfenikol
merupakan pilihan pertama pada pengobatan penderita demam tifoid. Dosis yang
diberikan adalah 100mg/kgBB/hari dibagi dalam 4 kali pemberian selama 10-14
hari atau sampai 5-7 hari setelah demam turun, sedang pada kasus minggu untuk
osteomielits akut, dan 4 minggu untuk meningitis (Pudjiadi, dkk.
2009).
Ampisilin
memberikan respons perbaikan klinis yang kurang apabila dibandingkan dengan
kloramfenikol. Dosis yang dianjurkan adalah 200mg/kgBB/hari dibagi dalam 4 kali
pemberian secara intravena. Amoksisilin dengan dosis 100mg/kgBB/hari dibagi
dalam 4 kali pemberian peroral memberikan hasil yang setara dengan
kloramfenikol walaupun penurunan demam lenih lama.Kombinasi trimethoprim sulfametoksazol
(TMP-SMZ) memberikan hasil yang kurang baik dibandingkan kloramfenikol.Dosis
yang dilanjutkan adalah TMP 10mg/kg/hari atau SMZ 50mg/kg/hari dibagi dalam 2
dosis.Pemebrian sefalosporin generasi ketiga seperti seftriakson 100mg/kg/hari
dalam 1 atau 2 dosis (maksimal 4 gram/hari) selama 5-7 hari atau sefotaksim
150-200mg/kg/hari dibagi dalam 3-4 dosis efektif pada isolate yang rentan.
Efikasi kuinolon baik tetapi tidak dianjurkan untuk anak.Akhir-akhir ini
cefixime oral 1—15mg/kgBB/hari selama 10 hari dapat diberikan sebagai
alternative, terutama apabila jumlah leukosit <2000 atau dijumpai resistensi
terhadap S.typhi (Pudjiadi, dkk.
2009).
Pada demam
tifoid kasus berat seperti delirium, obtundasi, stupor, koma, dan shock,
pemberian deksametason intraven (3mg/kg diberikan dalam 30 menit untuk dosis
awal) dilanjukan dengan 1mg/kg tiap 6 jam sampai 48 jam.Disamping antibiotic yang
memadai, dapat menurunkan angka mortalitas dari 35-55% menjadi 10%.Demam tifoid
dengan penyulit perdarahan usus kadang-kadang memerlukan tranfusi
darah.Sedangkan apabila diduga terjadi perforasi, adanya cairan pada peritoneum
dan udara bebas pada foro abdomen dapat membantu menegakkan diagnosis. Laparatomi harus segera
dilakukan pada perforasi usus disertai penambahan antibiotic metronidazol
dapat memperbaiki prognosis. Reseksi 10cm disetiap sisi perforasi
dilaporkan dapat meningkatkan angka harapan hidup. Transfuse trombosit
dianjurkan untuk pengobatan trombositopenia yang dianggap cukup berat hingga
menyebabkam perdarahan saluran cerna pada pasien-pasien yang masih dalam
pertimbangan untuk dilakukan intervensi bedah (Pudjiadi, dkk.
2009).
Ampisilin (atau
amoksisilin) dosis 40mg/kg/hari dalam 3 dosis peroral ditambah dengan
probenecid 30mg/kg/hari dalam 3 dosis peroral atau TMP-SMZ selama 4-6 minggu
memberikan angka kesembuhan 80% pada karier tanpa penyakit saluran empedu. Bila
terdapat kolelitiasis atau kolesistitis, pemberian antibiotik saja jarang
berhasil, kolesistektomi dianjurkan setelah pemebrian antibiotik (ampisilin 200mg/kgBB/hari
dalam 4-6 dosis IV) selama 7-10 hari, setelah kolesistektomi dilanjutkan dengan
amoksisilin 30mg/kgBB/hari dalam 3 dosis peroral selama 30 hari. Kasus demam
tifoid yang mengalami relaps diberi pengobatan sebagai kasus demam tifoid
serangan pertama (Pudjiadi, dkk. 2009).
BAB III
TINJAUAN KASUS
3.1.
Data Base
Pasien
Nama :
Tn. IJ
No MR : 00120XXX
Umur :
39 tahun
Jenis Kelamin :
laki-laki
Alamat :
Bukit Lurah JR. PSB. Gaduik, Pilkam, Agam
Agama :
Islam
Tinggi :
165 cm
Berat badan :
65 kg
Tanggal masuk : 17
Mai 2019
3.2.Anamnesa
Seorang pasien
Tn. IJ berjenis kelamin laki-laki berumur 39 tahun masuk RSSN Bukittinggi melalui
IGD pada tanggal 17 Mai 2019 pada pukul 12.00 WIB dengan keluhan utama
demam dengan
onset lebih kurang 3 hari sebelum masuk rumah sakit dan demam terjadi terus
menerus.
3.2.1. Riwayat penyakit sekarang
Pasien mengalami
demam, mual,
muntah, nyeri
kepala, BAB
encer, nafsu makan menurun.
3.2.2. Riwayat penyakit sebelumnya
Pasien tidak memiliki
riwayat penyakit sebelumnya.
3.2.3. Riwayat Penyakit Keluarga
Tidak ada riwayat penyakit
keluarga yang menyertai.
3.2.4. Riwayat alergi
Pasien tidak
ada memiliki riwayat alergi, baik terhadap obat maupun makanan.
3.3.Pemeriksaan fisik
3.3.1.
Hasil pemeriksaan fisik pada tanggal 17 Mei 2019:
ü Kondisi Umum : Sedang
ü Kesadaran : Compos Mentis (CM)
ü Frekuensi Nadi : 100x /menit
ü Frekuensi Nafas : 20x /menit
ü Suhu : 37,6 oC
ü GCS : E4 M6 V5
ü Tekanan darah : 110/ 70 mmHg
3.3.2. Status generalis:
Mata : CA (-/-), Sklera (-/-)
Thorak : corona: irama teratur
Pulmonum: Wh (-/-), Rh (-/-)
Abdomen : NT (+) kuadran
kanan bawah, BU normal
3.4.Pemeriksaan
labolatorium (17-23 Mai 2019)
3.4.1. Pemeriksaan
darah lengkap
|
Parameter
|
Tanggal
|
|||||||
|
17
|
18
|
19
|
20
|
21
|
22
|
23
|
Nilai normal
|
|
|
Hemoglobin (HGB)
|
17,1
|
16,1
|
14,7
|
15,5
|
14,9
|
13,7
|
14,5
|
13,5-17,5 g/dl
|
|
Leukosit (WBC)
|
10,96
|
7,95
|
7,21
|
8,46
|
9,32
|
5,77
|
7,37
|
4,4-11,3 x103
|
|
Eritrosit (RBC)
|
5,31
|
5,01
|
4,63
|
4,81
|
4,63
|
4,36
|
4,58
|
4,5-5,9 x 106
|
|
Trombosit (platelet)
|
79
|
64
|
63
|
61
|
95
|
134
|
287
|
150-450 x 103
|
|
Hematokrit (HCT)
|
49,3
|
46,3
|
41,9
|
43,8
|
41,2
|
39,5
|
41,4
|
35-45%
|
|
Basofil
|
0,3
|
0,2
|
0,3
|
0,4
|
0,4
|
0,5
|
0,6
|
0-1 %
|
|
Eusinofil
|
2,2
|
1,6
|
3,5
|
3,1
|
3,1
|
3,3
|
3,5
|
0-4%
|
|
neutrofil
|
85,9
|
84
|
85,4
|
74,8
|
79,0
|
64,7
|
61,0
|
55-80%
|
|
Limfosit
|
8,2
|
9,8
|
7,3
|
15,3
|
13,5
|
26,1
|
31,0
|
42-44%
|
|
Monosit
|
3,4
|
4,4
|
3,0
|
7,0
|
4,0
|
5,4
|
3,9
|
0-7%
|
|
MCV
|
91,8
|
92,4
|
90,6
|
91,0
|
89,0
|
90,6
|
90,4
|
80-96 Fl
|
|
MCH
|
31,8
|
32,1
|
31,7
|
32,3
|
32,2
|
31,4
|
31,7
|
28-33 pg
|
|
MCHC
|
34,7
|
34,8
|
35,0
|
35,4
|
36,6
|
34,7
|
35,0
|
33-36 g/dl
|
|
RDW
|
12,2
|
12,2
|
11,8
|
11,8
|
11,5
|
11,6
|
11,6
|
11,6-14,6%
|
|
Salmonella thyphy O
|
|
|
(+) (1/320)
|
|
|
|
|
|
|
Salmonella thypy h
|
|
|
(+) (1/160)
|
|
|
|
|
|
3.4.2. Pemeriksaan urin lengkap (20 Mai 2019)
|
Parameter
|
Hasil
|
Nilai rujukan
|
|
Warna
|
Kuning
|
Kuning
|
|
Kejernihan
|
Jernih
|
Jernih
|
|
BJ
|
1,015
|
1,005-1,030
|
|
Ph
|
6,0
|
4,6-8,0
|
|
Protein (albumin)
|
+1
|
-
|
|
Glukosa
|
-
|
-
|
|
Leukosit (esterase)
|
-
|
-
|
|
Nitrit
Keton
|
-
|
-
|
|
Bilirubin
|
-
|
-
|
|
Darah
|
-
|
-
|
|
Sedimen urin
|
|
|
|
Leukosit
|
5-6
|
0-5
|
|
Eritrosit
|
0-1
|
0-2
|
|
Epitel
|
1-2
|
45
|
|
Kristal
|
-
|
-
|
|
Silinder
|
0
|
0-1
|
|
Bakteri
|
+1
|
-
|
Keterangan:
-:negatif
3.5.Diagnosa
kerja di IGD
DHF (Dengue Haemorrhagic Fever)
3.6.Terapi/tindakan
3.6.1. Di IGD
ü IVFD RL 1 kolff/6 jam
ü Injeksi ranitidine 2 x 50
mg/2 ml secara intravena
ü Injeksi Ondansentron 2x 4 cc
ü Paracetamol tablet 3 x 500 mg secara per oral
ü Neurodex tablet 1 x 1
secara per oral
ü Lansoprazole tablet 1x 30 mg
3.6.2.
Di rawat inap
|
No
|
Nama
Obat
|
Aturan
Pakai
|
Rute
|
Waktu Pemberian
|
|||||||||||||||||
|
17-05-2019
|
18-05-2019
|
19-05-2019
|
20-05-2019
|
21-05-2019
|
22-05-2019
|
||||||||||||||||
|
8
|
12
|
20
|
8
|
12
|
20
|
8
|
12
|
20
|
8
|
12
|
20
|
8
|
12
|
20
|
8
|
12
|
20
|
||||
|
1.
|
Infus RL
|
20 tts/menit
|
IV
|
√
|
√
|
√
|
√
|
√
|
√
|
||||||||||||
|
2.
|
Injeksi Ranitidin 50mg/2ml
|
2 x 1
|
IV
|
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
|
3.
|
Injeksi Ondansentron
|
2 x 1
|
IV
|
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
√
|
|
√
|
|
4.
|
Neuradex
(Vitamin B1, B6 dan B12)
|
1 x 1
|
Per Oral
|
|
|
√
|
√
|
|
|
√
|
|
|
√
|
|
|
√
|
|
|
√
|
|
|
|
5.
|
Cefixime 200mg
|
1 x 1
|
Per Oral
|
|
|
|
|
|
|
|
|
|
|
|
√
|
√
|
|
√
|
√
|
|
√
|
|
6.
|
Paracetamol 500 mg
|
3 x 1
|
Per Oral
|
|
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
|
7.
|
Lansoprazole 30mg
|
1 x 1
|
Per Oral
|
|
|
|
|
|
√
|
|
|
√
|
|
|
√
|
|
|
√
|
|
|
√
|
|
8.
|
Domperidone
|
3x 1
|
Per Oral
|
|
|
|
|
|
|
|
|
|
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
√
|
|
No
|
Nama
Obat
|
Aturan
Pakai
|
Rute
|
Waktu Pemberian
|
|||
|
23-05-2019
|
|||||||
|
8
|
12
|
20
|
|||||
|
1.
|
Infus RL
|
20 tts/menit
|
IV
|
|
|||
|
2.
|
Injeksi Ranitidin 50mg/2ml
|
2 x 1
|
IV
|
|
|
|
|
|
3.
|
Injeksi Ondansentron
|
2 x 1
|
IV
|
|
|
|
|
|
4.
|
Neuradex
(Vitamin B1, B6 dan B12)
|
1 x 1
|
Per Oral
|
√
|
|
|
|
|
5.
|
Cefixime 200mg
|
1 x 1
|
Per Oral
|
√
|
|
|
|
|
6.
|
Paracetamol 500 mg
|
3 x 1
|
Per Oral
|
|
|
|
|
|
7.
|
Lansoprazole 30mg
|
1 x 1
|
Per Oral
|
√
|
√
|
|
|
|
8.
|
Domperidone
|
3x 1
|
Per Oral
|
√
|
√
|
|
|
3.7.
Follow Up
Pemakaian Obat
Ø 17 Mai 2019
S : Demam ± 3 hari,mual ,
muntah
O: suhu 37,6º C
A: peningkatan suhu tubuh
P: suhu tubuh dalam batas
normal
Ø 18 Mai 2019
S: demam positif
O: suhu: 37 oC,
trombosit 79000
A : DHF
P: RL/6 jam
Paracetamol 4x 500 mg
DL/hari
Ø 19 Mai 2019
S: demam (-) , mual (+)
O: suhu 36 oC,
A: demam tifoid, DHF
P: RL / 6 jam
Paracetamol kapan perlu
Domperidon 3x1
Cefixim 2x20 mg
Ø 20 Mai 2019
S : pasien mengalami
demam, onset ± 3 hari SMRS , sakit kepala, mual, muntah ,nafsu makan berkurang.
O : TD : 120/ 80 mmHg
Trombosit 63x 10 3 μl
Terapi yang diberikan:
Paracetamol 3x1
(peroral)
Neurodex 1x1 (peroral)
Lansoprazol 1x1
(peroral)
Domperidon 3x1 (peroral)
Injeksi ceftriaxon 2x1
IV
Injeksi ranitidin 2x1 IV
Injeksi odansetron IV
Infus RL 20 gtt per hari IV
A: tidak ada
masalah dalam terapi
P: terapi
dilanjutkan
Ø 21 Mai 2019
S: keluarga
mengatakan badan masih terasa panas dan letih, pasien juga mual
O: suhu tubuh :
36,6 Oc
Tekanan darah : 120/80
Trombosit: 61.000
A: demam tifoid, DHF
P: terapi
dilanjutkan, cek DL per hari
Ø 22 Mai 2019
S: keluarga mengatakan
bahwa pasien terus membaik
O: Letih,
trombosit 95.000
A: kekurangan
volume cairan tubuh
P: volume cairan
tubuh seimbang
Ø 23 Mai 2019
S: sakit kepala
O: -
A: Demam tifoid,
DBD
P: IFVD off
Injeksi off
Bisa pulang
BAB V
ANALISA DRUG RELATED PROBLEM (DRP)
5.1 Analisa
Drug Related Problem
5.1.1
Masalah Yang Terkait Dengan Obat
|
No.
|
Drug Therapy Problem
|
Chck List
|
Rekomendasi
|
|
1
|
Terapi
obat yang tidak diperlukan
|
-
|
|
|
|
Terdapat terapi tanpa indikasi medis
|
-
|
Semua indikasi medis sudah diberikan
terapi
-
Infus RL diberikan (untuk memenuhi kebutuhan pasien akibat adanya demam
berlebihan yang mengakibatkan cairan tubuh berkurang sehingga pasien menjadi
lemas dan letih)
-
inj ranitidine( untuk menanggulangi serta mencegah masalah
ketidaknyamanan gastrointestinal terutama pada lambung, yang biasa
diakibatkan oleh meningkatnya produksi
asam lambung dikeranakan asupan makanan dan minuman yang dikonsumsi tidak
optimal)
- inj
ondansentron untuk mencegah atau mengatasi mual dan muntah
- Pct untuk menurunkan suhu tubuh
- Neurodex untuk
multivitamin (Vit B1, B6 dan B12)
Lansoprazole untuk
mengatasi produksi asam lambung yang berlebihan (mengobati maagh)
Domperidone ( meredakan
mual dan muntah)
Cefixime sebagai
antibiotic pada infeksi yang disebabkan oleh virus (virus dangue) dan untuk
menghambat invasi bakteri Salmonella typhi tifoidnya.
|
|
Pasien mendapatkan terapi tambahan yang tidak
diperlukan
|
-
|
Pasien mendaatkan terapi sesuai dengan kondisi yang
diperlukan
|
|
|
Pasien masih memungkinkan menjalani terapi non
farmakologi
|
√
|
Masih bisa menjalani terapi non farmakologi dengan
cara istirahat yang banyak, banyak minum air putih, jauhi tempat
tinggal/lingkungan yang banyak nyamuk atau jentik nyamuk dan di lingkungan
yang bersih.
|
|
|
Terdapat duplikasi terapi
|
-
|
Tidak terdapat duplikasi terapi
|
|
|
Pasien mendapat penanganan terhadap efek samping
yang seharusnya dapat dicegah
|
-
|
Pasien tidak merasakan adanya efek samping sehingga
tidak ada permasalahan
|
|
|
2
|
Kesalahan obat
|
|
|
|
|
Bentuk sediaan tidak tepat
|
-
|
Sediaan sudah tepat karena pasien dapat menelan
dengan baik
|
|
|
Terdapat kontra indikasi
|
-
|
Tidak terdapat kontaindikasi
|
|
|
Kondisi pasien tidak dapat disembuhkan oleh obat
|
-
|
Kondisi pasien dapat disembuhkan dengan obat karena
semakin hari keadaan asien makin membaik
|
|
|
Obat tidak diindikasikan untuk kondisi pasien
|
-
|
Semua obat sesuai dengan kondisi pasien
|
|
|
Terdapat obat lain yang lebih efektif
|
-
|
Obat yang diberikan kepada pasien sudah efesien
|
|
3
|
Dosis tidak tepat
|
|
|
|
|
Dosis terlalu rendah
|
-
|
Sudah tepat dosis :
Pct 500mg
(3xsehari)
Neurodex (1x sehari)
Lansoprazole
30mg (1xsehari)
Domperidone
10mg (3x1)
Cefixime 200mg
iv (1xsehari)
|
|
|
Dosis terlalu tinggi
|
-
|
Sudah tepat dosis :
Pct 500mg
(3xsehari)
Neurodex (1x
sehari)
Lansoprazole
30mg (1xsehari)
Domperidone
10mg (3x1)
Cefixime 200mg
iv (1xsehari)
|
|
|
Frekuensi penggunaan tidak tepat
|
-
|
Frekuensi penggunaan sudah tepat :
Pct 500mg
(3xsehari)
Neurodex (1x
sehari pada pagi hari)
Lansoprazole
30mg (1xsehari pada malam hari)
Domperidone
10mg (3x1)
Cefixime 200mg
iv (1xsehari)
|
|
|
Penyimpanan tidak tepat
|
-
|
Penyimpanan
sudah tepat karena disimpan pada suhu kamar
|
|
|
|
||
|
|
Administrasi obat tidak tepat
|
-
|
Administrasi obat sudah tepat
|
|
|
Terdapat interaksi obat
|
-
|
Tidak ada permaasalahan tentang interaksi obat pada
tereapi obatyang diberikan kepada pasien
|
|
4
|
Reaksi yang tidak
diinginkan
|
|
|
|
|
Obat tidak aman untuk pasien
|
-
|
Obat aman untuk pasien karena pasien tidak ada
mengeluhkan tentang reaksi alergi ataupun adanya efek yang tidak diinginkan
|
|
|
Terjadi reaksi alergi
|
-
|
Tidak terdapat reaksi alergi yang ditunjukkan oleh
tubuh pasien
|
|
|
Terjadi interaksi obat
|
-
|
Tidak ada permaasalahan tentang interaksi obat pada
tereapi obatyang diberikan kepada pasien
|
|
|
Dosis obat dinaikkan atau diturunkan terlalu cepat
|
-
|
Tidak ada obat yang dinaikkan ataupun diturunkan
dosisnya
|
|
|
Muncul efek yang tidak diinginkan
|
-
|
Tidak ada muncul efek yang tidak diinginkan jadi
tidak ada permasalahan
|
|
|
Administrasi obat yang tidak tepat
|
-
|
Administrasi obat sudah tepat
|
|
5
|
Ketidak sesuaian kepatuhan
pasien
|
|
|
|
|
Obat tidak tersedia
|
-
|
Semua obat tersedia di apotek rawat inap
|
|
|
Pasien tidak mampu menyediakan obat
|
-
|
Pasien mampu untuk menyediakan semua obat
|
|
|
Pasien tidak bisa menelan atau menggunakan obat
|
-
|
Pasien masih bisa menelan obat dengan baik
|
|
|
Pasien tidak mengerti intruksi penggunaan obat
|
-
|
Paien sudah mengerti dengan cara penggunaan obat dan
diibantu dengan bantuan keluarga pasien.
|
|
|
Pasein tidak patuh atau memilih untuk tidak
menggunakan obat
|
|
Pasien patuh dalam menggunakan obat setiap diberikan
obat oleh TTK (siang dan malam hari) atau perawat (pagi hari)
|
|
6
|
Pasien membutuhkan terapi
tambahan
|
|
|
|
|
Terdapat kondisi yang tidak diterapi
|
-
|
Semua kondisi pasien telah diberikan terapi obat
|
|
|
Pasien membutuhkan obat lain yang sinergis
|
-
|
Pasien sudah mendaatkan obat yang sinergis
|
|
|
Pasein membutuhkan terapi profilaksis
|
-
|
Pasien telah mendapatkan terapi profilaksis
|
BAB V
DISKUSI
Seorang pasien laki - laki Tn. I berumur 39 tahun masuk Rumah
Sakit Stroke melalui Instalasi Gawat Darurat (IGD) pada tanggal 17 Mei 2019 pukul 12:00 WIB. Pasien
masuk dengan keluhan utama demam onset ± 3 hari terus menerus sebelum masuk rumah sakit, sudah minum obat
tetapi masih demam (paracetamol, B complex dan ciprofloxasin)
Dari hasil pemeriksaan fisik umum didapat keadaan umum pasien sedang,
glasgow Coma Scale (GCS) E4 M6 V5,
Kesadaran Compos Mentis, frekuensi Nadi 100 x/menit, frekuensi nafas 20 x/menit, suhu 37,6° C.
Gejala klinis yang dialami pasien yaitu demam sejak ± 3 hari terus menerus, mual dan muntah, sering
nyeri kepala, BAB encer frekuensi 2 x sehari dan nafsu makan menurun.
Terapi
yang diberikan kepada pasien di IGD adalah IVFD RL/6 jam, injeksi ranitidin 2 x
50mg/2ml iv, injeksi ondansentron 2 x 4 mg iv, parasetamol 500 mg 3 kali sehari
1 tablet, Neurodex 1 kali sehari 1 tablet, dan lansoprazole 30 mg 1 kali sehari
1 tablet. Selanjutnya pasien dirawat di IRNA A Interne mendapatkan terapi IVFD
RL/6jam, injeksi ranitidin 2 kali sehari 1 iv, injeksi ondansentron 2 x 4 mg
iv, cefixime 200 mg 2 x1 iv, domperidone 10 mg 3 kali sehari 1 tablet p.o,
lansoprazole 30 mg 1 kali sehari 1 tablet, Neurodex 1 kali sehari 1 tablet p.o
dan parasetamol 500 mg 3 kali sehari 1 tablet p.o.
Pada
tanggal 17 Mei 2019 pasien didiagnosa menderita demam berdarah dangue ditandai
dengan demam tinggi selama lebih kurang 3 hari, pasien mengeluh mual dan
muntah, sering nyeri kepala, nafsu makan menurun. Pada pemeriksaan darah
lengkap pada tanggal 17 dan 18 Mei menunjukkan bahwa nilai hematocrit tinggi
yaitu 49,3% dan 46,3% ( nilai normal 35-45%). Pada demam berdarah dangue,
pasien mengalami DHF tingkat I, hal ini ditandai dengan demam disertai gejala
yang tidak khas dan diberikan terapi IVFD RL infus tiap 6 jam secara intravena
untuk untuk memenuhi kebutuhan cairan pasien akibat adanya demam berdarah yang
mengakibatkan cairan tubuh berkurang sehingga pasien menjadi lemas dan letih.
Pada tanggal 19 Mei 2019 pasien
didiagnosa menderitaa demam tifoid, hal ini terlihat dari pemeriksaan darah
lengkap yang menunjukkan bahwa Salmonella
thyphy O positif 1/320 dan salmonella
thyphy H positif 1/160. Tujuan dari penatalaksanaan pada demam tifoid
adalah untuk menurunkan demam, menghentikan invasi bakteri Salmonella Typhi, memperpendek jalannya penyakit,
mencegah terjadinya komplikasi, serta mencegah untuk tidak terjadinya
kekambuhan kembali. Pada pengobatan demam tifoid, pasien mendapatkan antibiotic
cefixime 200 mg 2 kali sehari secara intravena, Cefixim ditujukan untuk
menghambat invasi bakteri salmonella typhi tifoid. Pada pemberian cefixime
tidak ada terjadi interaksi dengan obat lain dan tidak ada menimbulkan efek
samping yang berarti terhadap pasien. Kemudian pasien memiliki keluhan demam
sehingga pasien diberikan parasetamol 500 mg 3 kali sehari 1 tablet secara
peroral untuk menurunkan suhu tubuh dan menghilangkan rasa nyeri. Pada
pemberian paracetamol tidak ada terjadi interaksi dengan obat lain dan tidak
ada menimbulkan efek samping yang berarti.
Pada keluhan mual dan muntah diberikan
domperidone 3 kali 1 tablet secara peroral untuk mencegah mual dan muntah
tersebut. Selain itu juga diberikan ondansentron 4 mg 2 kali sehari secara
intravena, tetapi ondansentron biasanya digunakan untuk mengatasi mual dan
muntah pasca operasi atau kemoterapi yang digunakan dalam dosis tinggi yaitu 8
mg – 16 mg (Dipiro,2009), tetapi pada kasus ini ondansentron yang digunakan
dalam dosis rendah yaitu 4 mg secara intravena sehingga masih dapat digunakan
untuk mencegah mual dan muntah pada pasien demam tifoid. Pada pemberian
ondansentron secara intravena dan domperidone tidak ada terjadi interaksi
dengan obat lain dan tidak ada menimbulkan efek samping yang berarti.
Pada kasus
hiperasiditas diberikan ranitidine 2x50 mg secara intravena untuk menanggulangi serta mencegah masalah ketidaknyamanan
gastrointestinal terutama pada lambung yang diakibatkan oleh meningkatnya produksi
asam lambung dikerenakan asupan makanan dan minuman yang dikonsumsi tidak
optimal. Dosis pemberian ranitidine injeksi pada pasien sudah memenuhi dosis
lazim yang terdapat pada literature AHFS (2009), yakni sebanyak 50 mg sekali
injeksi dengan frekuensi 2- 4 kali sehari. Dosis yang diberikan sesuai dengan
literature yang dibutuhkan pasien. selain itu juga diberikan lansoprazole 30 mg
1 kali sehari 1 tablet secara peroral untuk mengatasi produksi asam lambung yang
berlebihan (mengobati maagh). Pada pemberian injeksi ranitidine dan
lansoprazole 30 mg tidak terjadi interaksi dengan obat lain.
Pasien diberikan neurodex 1 kali
sehari1 tablet yang digunakan sebagai multivitamin untuk melindungi dan menjaga
syaraf. Neurodex terdiri dari vitamin B1, B6 dan B12.
Selain pengobatan dengan menggunakan
obat, pasien juga dianjurkan untuk beristirahat,
mengurangi aktifitas, pengontrolan suhu tubuh serta disarankan untuk
memperbanyak minum air putih, selain itu juga dianjurkan banyak makan,
tujuannya agar sistem kekebalan tubuh pasien (imunitas) semakin meningkat
sehingga virus penyebab penyakit akan kalah dengan sendirinya melawan
pertahanan tubuh.
BAB VI
EDUKASI
1.
Menjelaskan pada pasien cara pemakaian obat dan aturan
pemakaiannya.
2.
Bila lupa minum obat, minum sesegera mungkin, tetapi bila
dekat waktu dosis berikutnya, kembali kejadwal semula dosis jangan di double.
3.
Menjelaskan pada pasien bahwa menyimpan obat pada tempat yang
sejuk, kering dan terlindung dari cahaya matahari
4.
Istirahat yang cukup dan jangan terlalu banyak aktifitas
5.
Banyak minum air putih dan konsumsi sayur dan buah.
6.
Menjaga suhu tubuh
7.
Lingkungan sekitar rumah pasien harus dibersihkan agar
penyebaran penyakit dapat terkontrol
8.
Banyak beribadah dan berdoa.
BAB VII
KESIMPULAN DAN SARAN
7.1 Kesimpulan
• Berdasarkan kasus di atas, dari data anamnesa,
pemeriksaan fisik dan pemeriksaan labor, diketahui bahwa pasien didiagnosa
menderita DHF atau biasa disebut demam berdarah dangue (diagnosa kerja) dan
pada tanggal 19 Mei 2019 pasien di diagnose demam tifoid.
• Terapi yang diberikan
dapat mengatasi DHF dan demam tifoid pasien dan mengatasi serta mencegah mual
dan muntah pada pasien.
• Pada pasien yang diamati
tidak terjadi reaksi yang tidak diinginkan atau efek samping yang disebabkan
oleh penggunaan obat.
7.2 Saran
Disarankan pasien menjaga pola maka, istirahat atau mengurangi aktivitas
(perbanyak istirahat), menjaga lingkungan sekitar tetap bersih.
DAFTAR PUSTAKA
Indrayani
A Yoeyoen, Tri Wahyudi, 2018, InfoDATIN: Situasi Penyakit Demam Berdarah di Indonesia Tahun 2017. Jakarta:
Kemenkes RI, Halaman 1
Kementerian Kesehatan RI.
2009. Tentang Pedoman Pengendalian Demam
Tifoid Menteri Kesehatan Republik Indonesia. Jakarta.
Sukandar,
Y. L. dkk. 2013. Iso Farmakoterapi Edisi
2. Jakarta : IAI. Halaman 182
Soedarmo,
P. S.dkk. 2008.Infeksi Virus Dengue.
Dalam : S P Soedarmo, H Gama, R
S Hadinegoro: Buku Ajar Infeksi dan Pediatri. Jakarta: Balai Penerbit IDAI. Halaman 155-179, 338-345
Pudjiadi
Antonius H. dkk. 2009. Infeksi Virus
Dengue : Pedoman Pelayanan Medis
Ikatan Dokter Anak Indonesia. Jakarta: Balai Penerbit IDAI. Halaman141-149
Sukandar,
Y. L. dkk. 2008. Iso Farmakoterapi Edisi
1. Jakarta : IAI. Halaman 23
Tjay,
T.H. Rahardja, K. 2007. Obat-obat Penting.
Edisi 6 Cetakan 3. Jakarta : Gramedia.
Halaman 272
Menkes
RI. 2006. Pedoman Pengendalian Demam
Tifoid. Jakarta : Kemenkes RI. Halaman
18